Высокая диафрагма что это такое: Релаксация диафрагмы — surgery-first.ru
Релаксация диафрагмы — причины, симптомы, диагностика и лечение
Релаксация диафрагмы – это тотальное или ограниченное расслабление и высокое стояние купола грудобрюшной перегородки с пролабированием прилегающих к ней органов брюшной полости в грудную клетку. Клинически проявляется кардиоваскулярными, респираторными, диспепсическими нарушениями. Преобладание тех или иных симптомов зависит от локализации и выраженности патологического процесса. Ведущими методами диагностики являются рентгенологическое исследование и компьютерная томография органов грудной полости. Единственным способом лечения выступает ауто- или аллопластика диафрагмального купола или его части.
Общие сведения
Релаксация диафрагмы (паралич диафрагмы, мегафрения, первичная диафрагма) обусловлена резкими дистрофическими изменениями мышечной части органа или нарушением его иннервации. Бывает врождённой или приобретённой. Полная (тотальная) релаксация грудобрюшной перегородки чаще встречается слева. Ограниченное выпячивание её участка (дивертикул диафрагмы) обычно локализуется в передней медиальной части правого купола. У детей релаксация диафрагмы возникает очень редко, нарушения формируются постепенно по мере роста человека и под влиянием внешних факторов. Первые симптомы появляются в 25-30-летнем возрасте. Чаще страдают мужчины, занятые тяжёлым физическим трудом.
Ограниченное выпячивание её участка (дивертикул диафрагмы) обычно локализуется в передней медиальной части правого купола. У детей релаксация диафрагмы возникает очень редко, нарушения формируются постепенно по мере роста человека и под влиянием внешних факторов. Первые симптомы появляются в 25-30-летнем возрасте. Чаще страдают мужчины, занятые тяжёлым физическим трудом.
Релаксация диафрагмы
Причины релаксации диафрагмы
К высокому стоянию диафрагмального купола приводит выраженное истончение, вплоть до полного отсутствия, его мышечного слоя. Такое строение грудобрюшной преграды чаще обусловлено нарушением развития органа во внутриутробном периоде. Другой распространённой причиной является паралич диафрагмальной мускулатуры. Выделяют следующие группы этиологических факторов, ведущих к релаксации свода диафрагмы:
- Нарушения эмбриогенеза. Сюда относятся дефекты закладки миотомов и дальнейшей дифференцировки мышечных элементов, недоразвитие или внутриутробное повреждение диафрагмального нерва.
 Врождённая релаксация диафрагмы нередко сочетается с другими пороками развития внутренних органов.
Врождённая релаксация диафрагмы нередко сочетается с другими пороками развития внутренних органов. - Повреждение диафрагмальной мышцы. Бывает воспалительного и травматического характера. Различают самостоятельное воспаление (диафрагматит) и вторичное поражение диафрагмы. Последнее появляется при распространении патологического процесса с прилегающих органов, например, при поддиафрагмальных абсцессах, эмпиеме плевры.
- Паралич диафрагмального купола. Возникает при различного рода нарушениях иннервации диафрагмы. К повреждению нерва приводят травматические процессы, в том числе при хирургических вмешательствах. Тотальный паралич вызывают тяжёлые системные неврологические заболевания (полиомиелит, сирингомиелия). Локальные поражения возникают в результате прорастания опухолью нервного ствола.
Патогенез
При врождённой аномалии, ведущей к релаксации грудобрюшной перегородки, выявляется практически полное отсутствие мышечной ткани.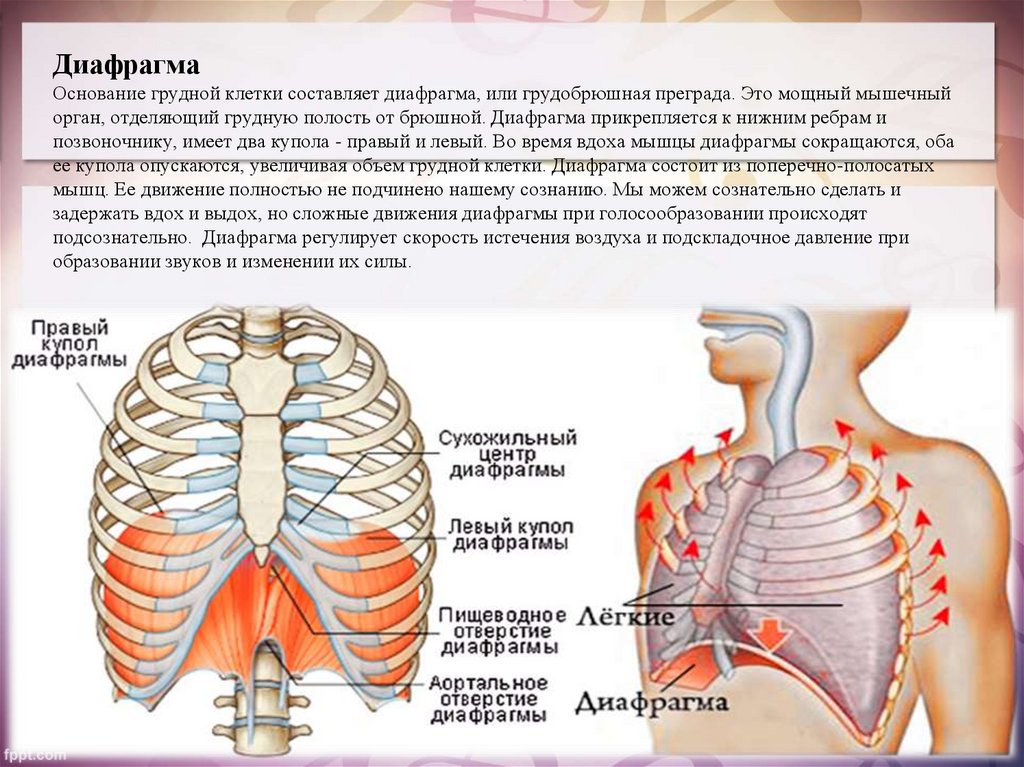 Тонкая диафрагма состоит из плевральных и перитонеальных листков. При приобретённой патологии наблюдается дистрофия мускулатуры разной степени выраженности. Отсутствие мышечного тонуса приводит к утрате части функциональных способностей диафрагмального свода. Из-за разницы давления в грудной и брюшной полостях внутренние органы растягивают диафрагму, способствуют её полному или частичному выпячиванию в область грудной клетки.
Тонкая диафрагма состоит из плевральных и перитонеальных листков. При приобретённой патологии наблюдается дистрофия мускулатуры разной степени выраженности. Отсутствие мышечного тонуса приводит к утрате части функциональных способностей диафрагмального свода. Из-за разницы давления в грудной и брюшной полостях внутренние органы растягивают диафрагму, способствуют её полному или частичному выпячиванию в область грудной клетки.
Патологический процесс сопровождается сдавлением лёгкого и развитием ателектаза на стороне поражения, смещением средостения в противоположном направлении. Релаксация левого купола поднимает вверх органы брюшной полости. Возникают завороты желудка, селезёночного изгиба толстой кишки. Появляются перегибы пищевода, кровеносных сосудов поджелудочной железы и селезёнки, приводящие к преходящей ишемии органов. Из-за нарушения венозного оттока вены пищевода расширяются, возникают кровотечения. Релаксация правого купола (обычно частичная) вызывает локальную деформацию печени.
Классификация
Патологические изменения внутренних органов и нарушения их функций зависят от причин, распространённости и локализации выпячивания диафрагмальной перегородки. По времени возникновения и этиологическим факторам релаксация диафрагмы делится на врождённую и приобретённую. Процесс может располагаться справа или слева, бывает тотальным или частичным. В зависимости от клинического течения выделяют 4 варианта релаксации диафрагмального свода:
- Бессимптомный. Проявления болезни отсутствуют. Релаксация выявляется случайно при рентгенографии грудной клетки.
- Со стёртыми клиническими симптомами. Такая форма характерна для ограниченного, чаще правостороннего процесса. Пациент обычно не придаёт значения непостоянным, слабо выраженным симптомам болезни.
- С развёрнутой клинической картиной. Проявляется разнообразной симптоматикой, зависящей от степени повреждения дыхательной, пищеварительной, сердечно-сосудистой систем.

- Осложнённый. Характеризуется развитием серьёзных осложнений (завороты, язвы желудка и кишечника, желудочно-кишечные кровотечения и другие).
Симптомы релаксации диафрагмы
Клинические проявления релаксации диафрагмального купола разнообразны. Симптомы более выражены при врождённой патологии. Ограниченная релаксация участка диафрагмы может протекать латентно или с минимальными жалобами. При тотальном отсутствии тонуса грудобрюшной перегородки заболевание сопровождается респираторным, кардиоваскулярным, диспепсическим синдромами. Большинство пациентов предъявляют общие жалобы на эпизоды слабости, немотивированное снижение веса.
Дыхательные нарушения проявляются приступами одышки и сухого непродуктивного мучительного кашля при небольшой физической нагрузке, изменении положения тела, после еды. Чёткая связь симптомов с приёмом пищи является патогномоничным признаком заболеваний диафрагмального купола. Страдает сердечная деятельность. Возникает тахикардия, нарушения ритма работы сердца и ощущение сердцебиения. Периодически пациента беспокоит загрудинная боль давящего, сжимающего характера, напоминающая кардиалгию при стенокардии.
Страдает сердечная деятельность. Возникает тахикардия, нарушения ритма работы сердца и ощущение сердцебиения. Периодически пациента беспокоит загрудинная боль давящего, сжимающего характера, напоминающая кардиалгию при стенокардии.
Ведущими признаками патологии диафрагмы являются расстройства пищеварения. Приступы острых болей в эпигастральной области, правом или левом подреберьях тоже возникают после еды. Болевые ощущения достаточно интенсивны, продолжаются от 20-30 минут до 2-3 часов, затем самостоятельно купируются. При перегибе пищевода нарушается глотание. В некоторых случаях больной способен проглотить большие куски твёрдой пищи, а жидкостью поперхивается (парадоксальная дисфагия). Пациенты часто предъявляют жалобы на изжогу, икоту, отрыжку, тошноту, реже – рвоту. Больных беспокоят метеоризм и периодические запоры.
Осложнения
Под влиянием ряда факторов, повышающих внутрибрюшное давление, релаксация диафрагмы, особенно врождённая, постепенно прогрессирует. Купол грудобрюшной преграды может достигать уровня второго ребра. При этом происходит выраженное смещение внутренних органов. Лёгкое поджимается, образуются участки ателектаза. Подтянутые кверху желудок и кишечник занимают неправильную позицию. Из-за этого развиваются тяжёлые осложнения со стороны органов пищеварения. Самыми частыми из них являются завороты желудка, кишечника, язвенные процессы, кровотечения. Ведущие специалисты в области хирургии описывают единичные случаи гангрены желудка.
Купол грудобрюшной преграды может достигать уровня второго ребра. При этом происходит выраженное смещение внутренних органов. Лёгкое поджимается, образуются участки ателектаза. Подтянутые кверху желудок и кишечник занимают неправильную позицию. Из-за этого развиваются тяжёлые осложнения со стороны органов пищеварения. Самыми частыми из них являются завороты желудка, кишечника, язвенные процессы, кровотечения. Ведущие специалисты в области хирургии описывают единичные случаи гангрены желудка.
Диагностика
При подозрении на релаксацию диафрагмального купола диагностическим поиском занимается врач-хирург. Опрашивая пациента, он уточняет наличие в анамнезе травм и операций в области грудной клетки и живота, воспалительных процессов лёгких, плевры, средостения, верхнего этажа брюшной полости. Для подтверждения диагноза выполняются следующие исследования:
- Осмотр. Иногда визуально удаётся определить парадоксальное движение одного из диафрагмальных куполов.
 Диафрагма поднимается во время вдоха и опускается на выдохе. Присутствует положительный симптом Гувера – подъём одной из рёберных дуг и смещение кнаружи при глубоком вдохе.
Диафрагма поднимается во время вдоха и опускается на выдохе. Присутствует положительный симптом Гувера – подъём одной из рёберных дуг и смещение кнаружи при глубоком вдохе. - Перкуссия. Определяется расширение кверху поддиафрагмального пространства Траубе. Нижняя граница лёгкого располагается на уровне II-IV ребра по передней поверхности грудной стенки. Границы абсолютной и относительной сердечной тупости смещаются в противоположную сторону.
- Аускультация. В базальных отделах лёгких выслушивается ослабленное дыхание. При аускультации сердца выявляется приглушение тонов, учащение частоты сердечных сокращений, нарушение ритма. В нижней части грудной клетки спереди можно услышать кишечную перистальтику, шум плеска.
- Функциональные исследования. Спирометрия даёт возможность выявить рестриктивные нарушения функции внешнего дыхания, значительное снижение жизненной ёмкости лёгких. На ЭКГ определяются замедление внутрижелудочковой проводимости, экстрасистолия, признаки ишемии миокарда.

- Лучевая диагностика. Рентгенография и КТ грудной клетки являются наиболее информативными методами исследования диафрагмы. На рентгенограмме визуализируется высокое расположение одного из куполов (уровень II–V ребра). При рентгеноскопии обнаруживается парадоксальное движение диафрагмального свода. Использование контраста позволяет выявить перегибы пищевода, желудка, смещение органов пищеварения кверху. КТ наиболее точно определяет степень релаксации, помогает распознать вторичную патологию внутренних органов.
КТ органов грудной клетки. Релаксация, высокое положение правого купола диафрагмы
Полную релаксацию грудобрюшной преграды следует дифференцировать с её разрывом и диафрагмальными грыжами. Иногда высокое стояние одного из сводов может скрывать базальный спонтанный пневмоторакс. Частичная релаксация нередко маскирует неопластические и воспалительные процессы внутренних органов, плевры и брюшины, кисты печени и перикарда.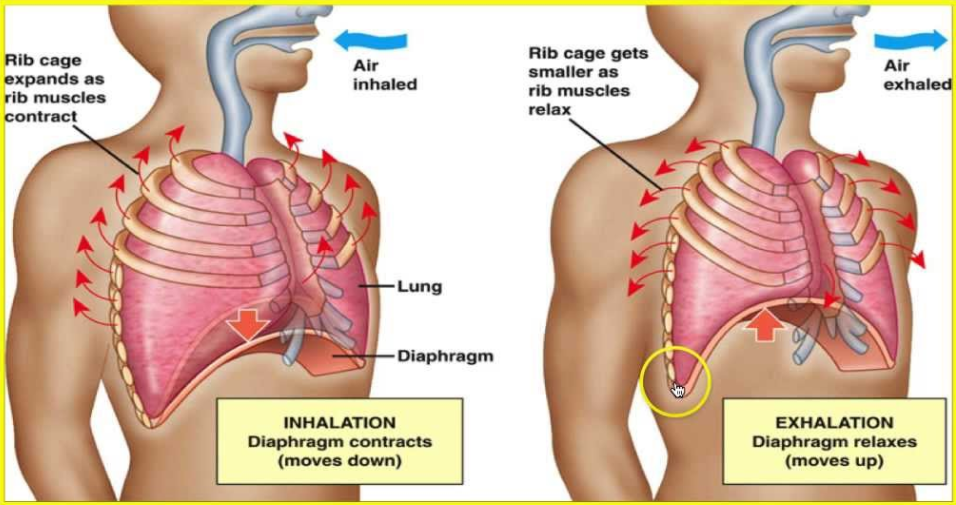
Лечение релаксации диафрагмы
Единственный метод лечения полной или частичной релаксации – хирургический. Пациенты с латентной формой заболевания и стёртой клинической картиной подлежат динамическому наблюдению. Им рекомендуется избегать чрезмерных физических нагрузок, питаться часто малыми порциями, не допускать переедания. При прогрессировании процесса, наличии выраженных кардиоваскулярных, респираторных или диспепсических нарушений показано оперативное вмешательство. Релаксация диафрагмы, осложнённая разрывом органа, заворотом желудка, кишки, кровотечением подлежит экстренной хирургической коррекции.
С учётом локализации патологического процесса выполняется лапаротомия или торакотомия. Разработан малоинвазивный торакоскопический доступ. При умеренной релаксации с частичным сохранением мышечного тонуса возможна френопликация – иссечение истончённой части органа с последующим её удвоением или утроением собственными диафрагмальными тканями. Полная релаксация правого или левого купола является показанием для пластики синтетическим материалом (тефлоном, поливинилалкоголем, териленом). В детской хирургии применяется прошивание грудобрюшной преграды параллельными рядами гофрирующих швов, которые затем стягиваются, образуют складки и низводят диафрагму.
Полная релаксация правого или левого купола является показанием для пластики синтетическим материалом (тефлоном, поливинилалкоголем, териленом). В детской хирургии применяется прошивание грудобрюшной преграды параллельными рядами гофрирующих швов, которые затем стягиваются, образуют складки и низводят диафрагму.
Прогноз и профилактика
Своевременная диагностика и правильная хирургическая тактика приводят к полному выздоровлению. Прогноз ухудшают жизнеугрожающие осложнения и тяжёлая сопутствующая патология. Пренатальное ультразвуковое исследование позволяет выявить отсутствие диафрагмальной мускулатуры у плода. Выявленную релаксацию необходимо корригировать до развития осложнений. Профилактика травматизма, диагностика и адекватное лечение воспалительных процессов лёгочной паренхимы, плевры, средостения, дренирование поддиафрагмальных абсцессов помогают избежать приобретённого паралича диафрагмы.
Хирургия релаксации диафрагмы
В основе релаксации диафрагмы (РД) лежит нарушение ее иннервации различного генеза, приводящее к дегенеративным изменениям мышечной части грудобрюшной преграды.

Цель настоящего исследования — определение оптимальной тактики хирургического лечения больных с приобретенной РД.
Материал и методы
В исследовании представлен ретроспективный анализ хирургического лечения 25 больных приобретенной релаксацией диафрагмы в отделении хирургии легких и средостения РНЦХ им. акад. Б.В. Петровского и отделении торакальной хирургии УКБ№ 1 Первого МГМУ им. И.М. Сеченова в период с 1963 по 2016 г. Проанализированы основные демографические и клинические характеристики, диагностические и операционные данные, а также послеоперационный период. Отдаленный результат оценивали путем анкетирования пациентов по почте и телефону.
Среди 25 пациентов было 15 (60%) мужчин и 10 (40%) женщин. Возраст больных варьировал от 39 до 65 лет и в среднем составил 52,1 года (табл. 1). Таблица 1. Распределение пациентов по полу и возрасту (n=25) Большинство больных были трудоспособного возраста.
У всех пациентов релаксация диафрагмы носила односторонний характер. У 18 (72%) человек был поражен правый купол диафрагмы, у 7 (28%) левый купол. Установить причину релаксации диафрагмы удалось только у 8 (32%) больных. Среди них 5 пациентов перенесли различные операции на шее или органах грудной клетки, а у 3 больных в анамнезе была закрытая травма груди. У 17 (68%) пациентов выявить причину релаксации не удалось и она расценена как идиопатическая (табл. 2). Таблица 2. Этиология релаксации диафрагмы
У 18 (72%) человек был поражен правый купол диафрагмы, у 7 (28%) левый купол. Установить причину релаксации диафрагмы удалось только у 8 (32%) больных. Среди них 5 пациентов перенесли различные операции на шее или органах грудной клетки, а у 3 больных в анамнезе была закрытая травма груди. У 17 (68%) пациентов выявить причину релаксации не удалось и она расценена как идиопатическая (табл. 2). Таблица 2. Этиология релаксации диафрагмы
У всех пациентов имелись различные клинические проявления заболевания, среди которых основной была жалоба на одышку. Ее интенсивность варьировала от одышки при физической нагрузке до нехватки воздуха в покое. Отмечали кашель у 14 (56%) пациентов, сердцебиение у 9 (36%), боль в грудной клетке у 9 (36%), слабость у 7 (28%). Диспепсические проявления заболевания связывали со смещением органов брюшной полости в грудную клетку. Дисфагию диагностировали у 5 (20%) больных, тяжесть после еды — у 6 (24%), боль в эпигастральной области — у 5 (20%), тошноту — у 4 (16%). При левосторонней локализации (7 пациентов) клинические проявления были наиболее разнообразными, а желудочно-кишечные симптомы и вовсе встречались только в этой группе больных. У большинства пациентов с релаксацией правого купола диафрагмы жалобы ограничивались лишь одышкой при физической нагрузке.
При левосторонней локализации (7 пациентов) клинические проявления были наиболее разнообразными, а желудочно-кишечные симптомы и вовсе встречались только в этой группе больных. У большинства пациентов с релаксацией правого купола диафрагмы жалобы ограничивались лишь одышкой при физической нагрузке.
Представленное исследование охватывало период больше 50 лет, в связи с чем протокол обследования больных менялся с развитием диагностических возможностей. В основе инструментальной диагностики лежали лучевые методы исследования. Рентгенографию и рентгеноскопию органов грудной клетки выполнили всем пациентам (табл. 3). Таблица 3. Результаты рентгенологического исследования пациентов (n=25)
Абсолютно у всех больных диагностировали высокое расположение купола диафрагмы (рис. 1). Рис. 1. Компьютерные томограммы. Определяется высокое расположение левого купола диафрагмы. а — под высоко расположенной диафрагмой определяются внутренние органы брюшной полости, содержащие воздух; б — определяется междолевая борозда.
В 60—70-е годы XX века в дополнение к рентгенографии и рентгеноскопии выполняли рентгенокимографию диафрагмы. При этом отмечали уменьшение амплитуды движений пораженного купола диафрагмы и неправильный характер дыхательных зубцов. Однако этот метод был недостаточно точным. Со временем он потерял свою значимость и в дальнейшем его не использовали.
Рентгеноконтрастное исследование желудочно-кишечного тракта провели только 3 (12%) пациентам с левосторонней локализацией релаксации. При этом диагностировали увеличение газового пузыря и смещение вверх располагающегося под диафрагмой желудка, что подтверждало диагноз релаксации.
С 1981 г. всем пациентам выполняли компьютерную томографию, которая стала основным методом диагностики. Метод позволял оценить толщину мышечной части диафрагмы, а также с уверенностью исключить посттравматический дефект купола диафрагмы и установить правильный диагноз. Современная мультиспиральная компьютерная томография (МСКТ) позволяет правильно спланировать план операции и выбрать оптимальный срок хирургического вмешательства.
Метод позволял оценить толщину мышечной части диафрагмы, а также с уверенностью исключить посттравматический дефект купола диафрагмы и установить правильный диагноз. Современная мультиспиральная компьютерная томография (МСКТ) позволяет правильно спланировать план операции и выбрать оптимальный срок хирургического вмешательства.
Наличие одышки у всех пациентов подтвердили инструментальными методами диагностики. Во всех случаях при спирометрии выявили нарушение функции внешнего дыхания. Среднее снижение жизненной емкости легких составило 35,4%, а ОФВ1 — 41,1%.
Всех пациентов оперировали открытым способом через торакотомный доступ. Используемая нами методика реконструкции купола диафрагмы была предложена Б.В. Петровским в 1957 г. Мы ее применяем с определенной модернизацией, связанной с появлением новых укрепляющих материалов. Укладка пациента на операционном столе была классической — на здоровом боку с отведенной рукой. Выполняли боковую или заднебоковую торакотомию в VII или VIII межреберье. После разведения операционной раны обнаруживали истонченный купол диафрагмы, иногда и поджатый край ателектазированного легкого (рис. 2). Рис. 2. Фото этапов операции. Торакотомия слева. Определяется истонченный купол диафрагмы, через который видны органы брюшной полости (а). Рассечение истонченной диафрагмы (б). Через истонченную диафрагму просвечивались органы брюшной полости. В случае наличия сращений между диафрагмой и диафрагмальной поверхностью легкого последние разделялись острым путем с использованием электрокоагуляции. С целью мобилизации легкого и лучшей визуализации всего купола диафрагмы пересекали легочную связку. Диафрагму гофрировали до предполагаемого физиологического положения. Это помогало определить место рассечения купола и смоделировать будущую пластику с формированием дупликатуры. Диафрагму брали на держалки и рассекали в сагиттальном направлении до мест ее прикрепления к грудной стенке таким образом, что образовывались два диафрагмальных лоскута (рис. 3, а). Рис.
После разведения операционной раны обнаруживали истонченный купол диафрагмы, иногда и поджатый край ателектазированного легкого (рис. 2). Рис. 2. Фото этапов операции. Торакотомия слева. Определяется истонченный купол диафрагмы, через который видны органы брюшной полости (а). Рассечение истонченной диафрагмы (б). Через истонченную диафрагму просвечивались органы брюшной полости. В случае наличия сращений между диафрагмой и диафрагмальной поверхностью легкого последние разделялись острым путем с использованием электрокоагуляции. С целью мобилизации легкого и лучшей визуализации всего купола диафрагмы пересекали легочную связку. Диафрагму гофрировали до предполагаемого физиологического положения. Это помогало определить место рассечения купола и смоделировать будущую пластику с формированием дупликатуры. Диафрагму брали на держалки и рассекали в сагиттальном направлении до мест ее прикрепления к грудной стенке таким образом, что образовывались два диафрагмальных лоскута (рис. 3, а). Рис. 3. Фото этапов операции. Тот же больной. Диафрагма рассечена. Видны большой сальник и край селезенки (а). Созданы 2 диафрагмальных лоскута (б). Имеющиеся спайки органов брюшной полости и диафрагмы рассекали. Это помогало вернуть органы брюшной полости в их физиологическое расположение, а также адекватно сформировать дупликатуру диафрагмы (см. рис. 3, б). При этом с особой тщательностью высвобождали паренхиматозные органы с целью профилактики кровотечения. Значительную помощь оказывал толстый назогастральный зонд, который является ориентиром и помогает визуализировать пищевод и оценить пищеводное отверстие диафрагмы. В 2 (8%) случаях при затруднении низведения органов брюшной полости выполнили резекцию большого сальника.
3. Фото этапов операции. Тот же больной. Диафрагма рассечена. Видны большой сальник и край селезенки (а). Созданы 2 диафрагмальных лоскута (б). Имеющиеся спайки органов брюшной полости и диафрагмы рассекали. Это помогало вернуть органы брюшной полости в их физиологическое расположение, а также адекватно сформировать дупликатуру диафрагмы (см. рис. 3, б). При этом с особой тщательностью высвобождали паренхиматозные органы с целью профилактики кровотечения. Значительную помощь оказывал толстый назогастральный зонд, который является ориентиром и помогает визуализировать пищевод и оценить пищеводное отверстие диафрагмы. В 2 (8%) случаях при затруднении низведения органов брюшной полости выполнили резекцию большого сальника.
После низведения органов брюшной полости в привычное положение приступали к пластике диафрагмы (рис. 4). Рис. 4. Фото этапов операции. Тот же больной. Органы погружены в брюшную полость. Внутренний лоскут диафрагмы фиксирован к основанию наружного лоскута (а). К внутреннему лоскуту фиксирована по всему периметру синтетическая сетка (б). Сначала внутренний лоскут укладывали поверх органов брюшной полости и подводили под основание наружного лоскута. Фиксацию лоскута осуществляли отдельными узловыми швами непосредственно к грудной стенке и сохранившимся мышцам вдоль линии прикрепления купола диафрагмы. У 12 (48%) пациентов, оперированных до 1990 г., в качестве укрепляющего материала использовался бычий ксеноперикард. В дальнейшем предпочтение отдавали синтетическим материалам (тефлон, полипропилен). После предварительной подготовки протеза по размеру последним укрывали внутренний лоскут по всей площади и фиксировали отдельными швами по периметру (см. рис. 4). Далее наружный лоскут диафрагмы укладывали поверх протеза и фиксировали к основанию внутреннего лоскута (рис. 5). Рис. 5. Фото этапов операции. Тот же больной. Сетка укрыта наружным диафрагмальным лоскутом (а). Окончательный вид. Наружный лоскут фиксирован по всему периметру (б). Таким образом формировали новый купол диафрагмы, располагающийся на обычном уровне и состоящий из двух лоскутов истонченной диафрагмы и расположенного между ними протеза.
К внутреннему лоскуту фиксирована по всему периметру синтетическая сетка (б). Сначала внутренний лоскут укладывали поверх органов брюшной полости и подводили под основание наружного лоскута. Фиксацию лоскута осуществляли отдельными узловыми швами непосредственно к грудной стенке и сохранившимся мышцам вдоль линии прикрепления купола диафрагмы. У 12 (48%) пациентов, оперированных до 1990 г., в качестве укрепляющего материала использовался бычий ксеноперикард. В дальнейшем предпочтение отдавали синтетическим материалам (тефлон, полипропилен). После предварительной подготовки протеза по размеру последним укрывали внутренний лоскут по всей площади и фиксировали отдельными швами по периметру (см. рис. 4). Далее наружный лоскут диафрагмы укладывали поверх протеза и фиксировали к основанию внутреннего лоскута (рис. 5). Рис. 5. Фото этапов операции. Тот же больной. Сетка укрыта наружным диафрагмальным лоскутом (а). Окончательный вид. Наружный лоскут фиксирован по всему периметру (б). Таким образом формировали новый купол диафрагмы, располагающийся на обычном уровне и состоящий из двух лоскутов истонченной диафрагмы и расположенного между ними протеза.
Внутригоспитальной летальности не было. В послеоперационном периоде осложнения возникли у 6 (20%) больных. В их числе у 4 (16%) диагностировали плеврит на стороне операции, что потребовало пункционного лечения. У 1 (4%) больного возникло нагноение послеоперационной раны, которое было купировано местным лечением. Серьезное осложнение диагностировали у одной пациентки с релаксацией левого купола диафрагмы. У нее имелась сопутствующая грыжа пищеводного отверстия диафрагмы. На 3-и сутки после операции возникла клиника ущемления желудка, что в дальнейшем привело к формированию желудочно-плеврального свища. Консервативная терапия в виде дренирования плевры и парентерального питания первоначально имела хороший результат. Больную выписали. Однако спустя несколько дней состояние ее ухудшилось и в стационаре по месту жительства ее экстренно оперировали. Выполнили попытку разобщения свища и ушивание желудка. В дальнейшем пациентка перенесла несколько операций, направленных на разобщение желудочно-пищеводно-плеврального свища. Однако соустье реканализировалось, прогрессировал воспалительный процесс. Пациентка умерла спустя 1,5 мес от аррозионного кровотечения, источником которого были сосуды желудка. Данный опыт позволил нам при левосторонней локализации рекомендовать включение в протокол обязательного предоперационного обследования рентгенографию желудка. При выявлении грыжи пищеводного отверстия пластику диафрагмы следует сочетать с реконструкцией этого слабого места грунобрюшной преграды. Применения подобной операции ни в одном случае нам не потребовалось.
Однако соустье реканализировалось, прогрессировал воспалительный процесс. Пациентка умерла спустя 1,5 мес от аррозионного кровотечения, источником которого были сосуды желудка. Данный опыт позволил нам при левосторонней локализации рекомендовать включение в протокол обязательного предоперационного обследования рентгенографию желудка. При выявлении грыжи пищеводного отверстия пластику диафрагмы следует сочетать с реконструкцией этого слабого места грунобрюшной преграды. Применения подобной операции ни в одном случае нам не потребовалось.
В отдаленном периоде рецидивов релаксации не было. Отдаленные результаты с детальным обследованием, включая сравнение функции внешнего дыхания до и после операции, удалось проследить только у пациентов, оперированных по поводу релаксации диафрагмы в течение последних 15—20 лет (12 пациентов). Сроки наблюдения у них составили от 8 мес до 12 лет. Поскольку основным клиническим проявлением релаксации диафрагмы была одышка, то основной акцент в изучении отдаленных результатов сделали в изучении этого синдрома. Провели оценку изменения функции внешнего дыхания и выраженности одышки по шкале MRC до и после операции. При этом большинство больных отметили уменьшение одышки, что подтвердили объективными методами диагностики — увеличение показателей ЖЕЛ и ОФВ1 в отдаленном периоде (табл. 5). Таблица 5. Показатели функции внешнего дыхания и степень одышки по MRC пациентов до и после операции
Провели оценку изменения функции внешнего дыхания и выраженности одышки по шкале MRC до и после операции. При этом большинство больных отметили уменьшение одышки, что подтвердили объективными методами диагностики — увеличение показателей ЖЕЛ и ОФВ1 в отдаленном периоде (табл. 5). Таблица 5. Показатели функции внешнего дыхания и степень одышки по MRC пациентов до и после операции
Для оценки качества жизни в отдаленном периоде использовали опросник SF-36, который позволяет дать количественную характеристику физического, эмоционального, социального компонентов качества жизни. Опросник SF-36 относится к неспецифическим опросникам и зарекомендовал себя как надежный, валидный и чувствительный метод. Опросник содержит 36 пунктов, которые сгруппированы в восемь шкал: физическое функционирование (Physical Functioning — PF), ролевая деятельность (Role-Physical Functioning — RP), телесная боль (Bodily pain — BP), общее здоровье (General Health — GH), жизнеспособность (Vitality — VT), социальное функционирование (Social Functioning — SF) и психическое здоровье (Mental Health — MH). Показатели каждой шкалы варьируют от 0 до 100, где последнее представляет полное здоровье. Все шкалы формируют два показателя: душевный и физический компоненты здоровья. Результаты представляются в виде оценок в баллах по 8 шкалам, составленных таким образом, что более высокая оценка указывает на более высокий уровень качества жизни.
Показатели каждой шкалы варьируют от 0 до 100, где последнее представляет полное здоровье. Все шкалы формируют два показателя: душевный и физический компоненты здоровья. Результаты представляются в виде оценок в баллах по 8 шкалам, составленных таким образом, что более высокая оценка указывает на более высокий уровень качества жизни.
Анкетированию подвергли 12 пациентов, оперированных с 2000 по 2016 г. Были получены следующие средние результаты: физическое функционирование — 64,4, ролевая деятельность — 56,3, телесная боль — 61,8, общее здоровье — 58,5, жизнеспособность — 76,9, социальное функционирование — 89,1, эмоциональное состояние — 58,3, психическое здоровье — 81,5. Общий показатель для “физического компонента здоровья” в среднем составил 39,7 балла, для “психического компонента здоровья” — 57,2 балла. Эти показатели находятся на высоком уровне. Несмотря на то что исходного анкетирования не проводили, стоит отметить, что отдельно взятые и обобщенные показатели качества жизни в отдаленном периоде соответствовали средним показателям в общей популяции (табл. 6). Таблица 6. Показатели качества жизни оперированных пациентов и в общей популяции (M±SD) Примечание. * — статистическая значимость при p<0,05.
6). Таблица 6. Показатели качества жизни оперированных пациентов и в общей популяции (M±SD) Примечание. * — статистическая значимость при p<0,05.
Лишь показатель физического функционирования (PF) оказался несколько сниженным, что может быть обусловлено ограничением в выполнении умеренных и тяжелых физических нагрузок оперированными больными.
Обсуждение
Впервые РД описал Petit в 1774 г. на секции пациента, длительное время страдавшего одышкой, усиливающейся после еды [53]. Wieting в 1906 г. первым предложил термин «релаксация диафрагмы» для обозначения этого патологического состояния [67]. Идея пластики диафрагмы путем резекции истонченного участка и создания дупликатуры принадлежит H. Wood. На практике ее реализовал J. Morley в 1920 г., который сообщил об успешной операции при релаксации диафрагмы у девочки 12 лет [46]. После иссечения истонченного участка диафрагмы проведено сшивание ее краев.
Наиболее частыми причинами РД являются злокачественные опухоли, прорастающие в диафрагмальный нерв, или его ятрогенная травма при операции [5, 12, 36, 38, 43, 61, 63]. Распространенные онкологические заболевания органов грудной клетки или шеи с вовлечением в процесс диафрагмального нерва были критериями исключения из нашего исследования, так как у них невозможно проследить отдаленный результат лечения. Реже нарушение иннервации диафрагмы происходит при сдавлении нерва аневризмой аорты, повреждениях при диабете, васкулите, герпесе [41, 58]. Подобных больных у нас не было. Нарушение иннервации диафрагмы центрального генеза — распространенный склероз, синдром Арнольда—Киари, сирингомиелия, нейрофиброматоз, перелом позвоночника на высоком уровне, сопровождающийся тетраплегией, также могут приводить к релаксации диафрагмы [7, 49, 63]. Возможны и различные идиопатические причины [2, 3, 15, 54, 65, 69]. Это составило самую многочисленную группу наших пациентов (17 человек). У них не было указаний на какую-либо травму, в том числе операционную. Повреждение диафрагмального нерва во время операции с развитием в дальнейшем релаксации и атрофии диафрагмы диагностировали у 5 пациентов (см.
Распространенные онкологические заболевания органов грудной клетки или шеи с вовлечением в процесс диафрагмального нерва были критериями исключения из нашего исследования, так как у них невозможно проследить отдаленный результат лечения. Реже нарушение иннервации диафрагмы происходит при сдавлении нерва аневризмой аорты, повреждениях при диабете, васкулите, герпесе [41, 58]. Подобных больных у нас не было. Нарушение иннервации диафрагмы центрального генеза — распространенный склероз, синдром Арнольда—Киари, сирингомиелия, нейрофиброматоз, перелом позвоночника на высоком уровне, сопровождающийся тетраплегией, также могут приводить к релаксации диафрагмы [7, 49, 63]. Возможны и различные идиопатические причины [2, 3, 15, 54, 65, 69]. Это составило самую многочисленную группу наших пациентов (17 человек). У них не было указаний на какую-либо травму, в том числе операционную. Повреждение диафрагмального нерва во время операции с развитием в дальнейшем релаксации и атрофии диафрагмы диагностировали у 5 пациентов (см. табл. 1). В 1 случае имела место операция на шее, в 3 — на органах грудной клетки (у 2 больных при доброкачественных опухолях средостения, у 2 — кардиохирургическая операция). Особую группу составляют пациенты, у которых релаксация диафрагмы развилась после кардиохирургических операций. В этих случаях повреждение диафрагмального нерва может быть обусловлено не только прямым механическим или электрохирургическим повреждением нерва, но и гипотермическим воздействием на него при операциях на открытом сердце после наружного охлаждения внутри перикарда. Возможно ишемическое повреждение нерва, возникшее в результате нарушения кровоснабжения при термическом повреждении внутренней грудной артерии при ее выделении для коронарного шунтирования [5, 6, 8, 12, 24, 36, 39, 56, 60, 71]. Чаще подобные осложнения носят односторонний характер. Показания для пластики диафрагмы у этих больных крайне редкие. В 80% случаев через год у них происходит самостоятельное восстановление функции диафрагмального нерва [36, 63, 64].
табл. 1). В 1 случае имела место операция на шее, в 3 — на органах грудной клетки (у 2 больных при доброкачественных опухолях средостения, у 2 — кардиохирургическая операция). Особую группу составляют пациенты, у которых релаксация диафрагмы развилась после кардиохирургических операций. В этих случаях повреждение диафрагмального нерва может быть обусловлено не только прямым механическим или электрохирургическим повреждением нерва, но и гипотермическим воздействием на него при операциях на открытом сердце после наружного охлаждения внутри перикарда. Возможно ишемическое повреждение нерва, возникшее в результате нарушения кровоснабжения при термическом повреждении внутренней грудной артерии при ее выделении для коронарного шунтирования [5, 6, 8, 12, 24, 36, 39, 56, 60, 71]. Чаще подобные осложнения носят односторонний характер. Показания для пластики диафрагмы у этих больных крайне редкие. В 80% случаев через год у них происходит самостоятельное восстановление функции диафрагмального нерва [36, 63, 64].
Релаксация диафрагмы приводит к значительным изменениям в физиологических процессах дыхания, которые включают в себя образование ателектазов, вентиляционно-перфузионные нарушения, смещение средостения в противоположную сторону, парадоксальное движение диафрагмы, перераспределение легочного кровотока в противоположную сторону. G. Elshafie и соавт. [18] полагают, что перерастяжение одного из куполов диафрагмы значительно снижает подвижность контралатеральной половины, приводя тем самым к еще более грубым функциональным нарушениям.
Б.В. Петровский [3] в 1965 г. выделил 4 типа клинического течения релаксации диафрагмы: 1) бессимптомную форму; 2) форму со стертыми клиническими проявлениями; 3) форму с выраженными клиническими проявлениями; 4) осложненную форму. Несмотря на большое разнообразие возможных симптомов, большинство случаев протекает бессимптомно [2, 7, 31, 69]. Наиболее часто возникают респираторные симптомы, являющиеся результатом потери диафрагмой дыхательной функции. У всех наших пациентов была одышка различной степени выраженности. Бессимптомного течения заболевания мы не наблюдали. По-видимому, это связано с тем, что больные, не предъявлявшие жалоб, не обращались к хирургам, даже при случайно выявленной Р.Д. Реже возникают неспецифические симптомы, связанные с нарушением сердечно-сосудистой системы и желудочно-кишечного тракта, среди которых наиболее часто встречаются дисфагия, тяжесть после еды, тошнота, рвота. Эта группа симптомов, как правило, возникает у пациентов с левосторонней локализацией релаксации диафрагмы. Мы полностью подтверждаем последнее положение — различные гастроэнтерологические жалобы были только у больных с релаксацией левого купола диафрагмы.
У всех наших пациентов была одышка различной степени выраженности. Бессимптомного течения заболевания мы не наблюдали. По-видимому, это связано с тем, что больные, не предъявлявшие жалоб, не обращались к хирургам, даже при случайно выявленной Р.Д. Реже возникают неспецифические симптомы, связанные с нарушением сердечно-сосудистой системы и желудочно-кишечного тракта, среди которых наиболее часто встречаются дисфагия, тяжесть после еды, тошнота, рвота. Эта группа симптомов, как правило, возникает у пациентов с левосторонней локализацией релаксации диафрагмы. Мы полностью подтверждаем последнее положение — различные гастроэнтерологические жалобы были только у больных с релаксацией левого купола диафрагмы.
Диагностика РД основывается на лучевых методах. Для нее характерны высокое расположение пораженного купола, а также нарушение подвижности диафрагмы. При этом ее движения могут сохранять правильный, физиологичный характер, однако амплитуда их, как правило, резко снижена. Возможно возникновение и парадоксальных движений, которые определяются в виде опускания пораженного купола диафрагмы при выдохе и его подъем при вдохе.
Основным методом диагностики в настоящее время является спиральная компьютерная томография высокого разрешения. Она помогает получить исчерпывающие данные о степени растяжения диафрагмы, ее истончения, а также соотношения с прилегающими органами брюшной полости. Этот метод позволяет провести дифференциальный диагноз с посттравматической диафрагмальной грыжей, основным симптомом которой является наличие патологического отверстия в куполе. При этом края диафрагмы не имеют признаков дегенерации, а их толщина соответствует нормальной диафрагме.
Следует констатировать, что до настоящего момента не сложилось унифицированного подхода к тактике лечения Р.Д. Работы, посвященные хирургическому лечению РД, немногочисленны. Большинство авторов обладают небольшим количеством наблюдений, а выбор способа пластики диафрагмы, как правило, определяется эмпирически [14, 16, 21, 25, 26, 35, 41, 57, 61, 70]. Выбор варианта хирургического доступа и способа укрепления диафрагмы основывается на субъективных критериях, когда врач выбирает наиболее привычный ему тот или иной вариант операции.
Одышка, возникающая при незначительной физической нагрузке, значительно ограничивающая физическую активность больного, является основным показанием к хирургическому лечению [9, 18, 50]. Момент, в который хирургическое лечение становится необходимым, широко обсуждается. Рядом авторов рекомендуется оперативное лечение через 3—6 мес после возникновения РД, особенно в случае выраженных клинических проявлений [55]. Иного мнения придерживается E. Summerhill [59], описав восстановление нормального уровня диафрагмы у 11 из 16 пациентов в срок от 5 до 25 мес. Аналогичные результаты отмечены J. Mouroux [48], который избирал выжидательную тактику в течение 18—24 мес, указывая на возможность спонтанного восстановления. В литературе можно встретить единичные наблюдения профилактических френопликаций, выполненных во время операций, требующих резекции диафрагмального нерва [10, 40, 62]. По данным T. Tokunaga и соавт. [62], использовавших френопликацию у 13 пациентов в ходе расширенных онкологических операций, эта мера позволяет эффективно предотвращать респираторные нарушения в послеоперационном периоде. Мы считаем, что оперативное лечение показано при резком истончении диафрагмы, выявляемое при МСКТ, что может свидетельствовать о серьезных дегенеративных изменениях и невозможности ее восстановления. Длительность наблюдения за высоким расположением диафрагмы должна быть не менее 1 года, после чего есть основание для операции. При таких сроках надежды на самостоятельное восстановление иннервации диафрагмы минимальны, особенно учитывая дегенеративные изменения мышечной части грудобрюшной преграды.
Мы считаем, что оперативное лечение показано при резком истончении диафрагмы, выявляемое при МСКТ, что может свидетельствовать о серьезных дегенеративных изменениях и невозможности ее восстановления. Длительность наблюдения за высоким расположением диафрагмы должна быть не менее 1 года, после чего есть основание для операции. При таких сроках надежды на самостоятельное восстановление иннервации диафрагмы минимальны, особенно учитывая дегенеративные изменения мышечной части грудобрюшной преграды.
Работы, посвященные операциям, направленным на восстановление проводимости диафрагмального нерва, крайне редки. M. Kaufman [34] у 68 пациентов с односторонней релаксацией диафрагмы использовал различные варианты операций на диафрагмальном нерве (декомпрессия, протезирование, невротизация). При этом автор отмечает хорошие результаты лечения, сравнимые с результатами лечения больных, которым выполнялась френопликация. Однако эти операции целесообразны в случае сохранения диафрагмой хотя бы минимальной активности, выявляемой при электромиографическом исследовании.
Дискутабельной остается проблема рационального способа пластики диафрагмы при Р.Д. Восстановление нормального уровня истонченной диафрагмы и ее укрепление могут быть достигнуты как за счет собственных тканей, так и с использованием различных укрепляющих материалов. В настоящее время появилась тенденция к расширению показаний к пластике диафрагмы за счет ее собственных тканей [1, 9, 19, 22, 28, 35, 42, 52, 66, 68]. Они достаточно просты, малотравматичны и дают удовлетворительные непосредственные результаты [11]. Предложены различные технические приемы реконструкции диафрагмы: резекция истонченного участка диафрагмы, гофрирование без рассечения диафрагмы, использование матрацных или непрерывных швов, механического шва с помощью эндостеплера [17, 20, 28, 30, 35, 45, 47].
Многочисленные варианты френопликации воспроизводятся как открытым способом, так и видеоторакоскопически. С момента первого описания F. Gharagozloo и соавт. [23] в 1995 г. торакоскопической френопликации и T. Hüttl [32] в 2004 г. лапароскопического доступа появляются сообщения, посвященные малоинвазивным вмешательствам в различных вариантах [33, 35, 37]. R. Freeman [19] приводит наибольший опыт использования френопликации, описывая серию из 41 пациента, среди которых у 30 пациентов был выбран малоинвазивный доступ и 11 подверглись традиционной торакотомии. Улучшение показателей функции внешнего дыхания на 19—23% отмечено у всех больных, за исключением 2 больных с избыточной массой тела и 3 больных с длительно (более 4 лет) существующей релаксацией диафрагмы. Аналогичные результаты сообщают S. Groth и соавт. [27] в ретроспективном анализе лечения 25 пациентов, подвергшихся лапароскопической френопликации. Однако стоит отметить, что имеются рецидивы РД после пластики диафрагмы собственными дегенеративно измененными тканями, особенно в случае полной релаксации. S. Higgs [29] и S. Groth [26] признают эффективность таких операций лишь при ограниченной форме РД и в случае отсутствия выраженных морфологических дегенеративных изменений диафрагмы.
Hüttl [32] в 2004 г. лапароскопического доступа появляются сообщения, посвященные малоинвазивным вмешательствам в различных вариантах [33, 35, 37]. R. Freeman [19] приводит наибольший опыт использования френопликации, описывая серию из 41 пациента, среди которых у 30 пациентов был выбран малоинвазивный доступ и 11 подверглись традиционной торакотомии. Улучшение показателей функции внешнего дыхания на 19—23% отмечено у всех больных, за исключением 2 больных с избыточной массой тела и 3 больных с длительно (более 4 лет) существующей релаксацией диафрагмы. Аналогичные результаты сообщают S. Groth и соавт. [27] в ретроспективном анализе лечения 25 пациентов, подвергшихся лапароскопической френопликации. Однако стоит отметить, что имеются рецидивы РД после пластики диафрагмы собственными дегенеративно измененными тканями, особенно в случае полной релаксации. S. Higgs [29] и S. Groth [26] признают эффективность таких операций лишь при ограниченной форме РД и в случае отсутствия выраженных морфологических дегенеративных изменений диафрагмы. Мы придерживаемся радикальной тактики лечения. У нас не было пациентов с ограниченной Р.Д. Являясь последователями школы академика Б.В. Петровского, считаем, что при истинной релаксации диафрагмы с дегенеративными изменениями ее мышечной части использование только собственных тканей, без их укрепления различными материалами, повышает риск рецидива. Большинство рецидивов заболевания, описанных в литературе, были связаны именно с френопликацией. Каким образом ее выполняли, не имеет значения — открытым способом или торакоскопически. Мы считаем, что не следует повторять ошибки открытой хирургии, имевшие место много лет назад, перенося их в тораковидеоскопическую область.
Мы придерживаемся радикальной тактики лечения. У нас не было пациентов с ограниченной Р.Д. Являясь последователями школы академика Б.В. Петровского, считаем, что при истинной релаксации диафрагмы с дегенеративными изменениями ее мышечной части использование только собственных тканей, без их укрепления различными материалами, повышает риск рецидива. Большинство рецидивов заболевания, описанных в литературе, были связаны именно с френопликацией. Каким образом ее выполняли, не имеет значения — открытым способом или торакоскопически. Мы считаем, что не следует повторять ошибки открытой хирургии, имевшие место много лет назад, перенося их в тораковидеоскопическую область.
Одним из первых использование укрепляющего материала при пластике РД описал D. Monahan [44] в 1951 г., использовав сетку из тантала, которая была пришита поверх дупликатуры диафрагмы. В 1957 г. Б.В. Петровский [3] описал оригинальный способ пластики диафрагмы, заключавшийся в расположении поливинилалкогольной губки между двумя листками рассеченной диафрагмы, которые сшивались по типу дупликатуры. К настоящему времени в литературе предложено большое количество различных синтетических и биологических материалов, используемых для укрепления диафрагмы при ее релаксации [4, 13, 7, 51]. Большинство работ носят характер единичных наблюдений или небольших серий. A. Balci и соавт. [7] сообщили о 28 пациентах с РД, среди которых 9 выполнена только френопликация и у 19 больных, помимо френопликации, диафрагма укреплена сетчатым протезом из пролена и политетрафторэтилена. В обеих группах отмечен хороший функциональный результат операций. Частота осложнений была выше в группе френопликаций (22% против 10%). Авторы описывают один рецидив РД через 6 мес после операции у пациентки, которой была выполнена френопликация. C. Palanivelu и соавт. [51] у 3 пациентов с левосторонней релаксацией диафрагмы применили полипропиленовую сетку, которая была фиксирована по всему периметру поверх дупликатуры, выполненной лапароскопически. Рецидивов релаксации в отдаленном периоде автор не описывает.
К настоящему времени в литературе предложено большое количество различных синтетических и биологических материалов, используемых для укрепления диафрагмы при ее релаксации [4, 13, 7, 51]. Большинство работ носят характер единичных наблюдений или небольших серий. A. Balci и соавт. [7] сообщили о 28 пациентах с РД, среди которых 9 выполнена только френопликация и у 19 больных, помимо френопликации, диафрагма укреплена сетчатым протезом из пролена и политетрафторэтилена. В обеих группах отмечен хороший функциональный результат операций. Частота осложнений была выше в группе френопликаций (22% против 10%). Авторы описывают один рецидив РД через 6 мес после операции у пациентки, которой была выполнена френопликация. C. Palanivelu и соавт. [51] у 3 пациентов с левосторонней релаксацией диафрагмы применили полипропиленовую сетку, которая была фиксирована по всему периметру поверх дупликатуры, выполненной лапароскопически. Рецидивов релаксации в отдаленном периоде автор не описывает.
Аутопластическое укрепление диафрагмы с использованием различных мышечных и мышечно-апоневротических лоскутов из-за высокой травматичности и высокого риска осложнений в настоящее время практически не используют.
Таким образом, релаксация диафрагмы является дегенеративным заболеванием, приводящим к значительным изменениям в физиологических процессах дыхания и зачастую существенно ограничивающая физическую активность больного. В основе диагностики лежат лучевые методы, включающие компьютерную томографию высокого разрешения, которая позволяет получить исчерпывающие данные о степени дегенеративных изменений, уровня расположения соответствующего купола диафрагмы, с уверенностью исключить ее посттравматический дефект и установить правильный диагноз. В настоящее время отсутствует единый подход к лечению Р.Д. Зачастую срок выполнения оперативного вмешательства, выбор оперативного доступа и способа коррекции основаны на личных предпочтениях хирурга. Мы считаем, что ее следует выполнять не ранее, чем через 1 год после первого выявления высокого расположения купола диафрагмы. Работ, посвященных хирургическому лечению РД с высоким уровнем доказательности, практически нет. Как следствие, оценить преимущества того или иного способа коррекции представляется затруднительным. Очевидна необходимость разработки единого подхода к тактике лечения пациентов с РД и оценки результатов лечения в отдаленный период.
Очевидна необходимость разработки единого подхода к тактике лечения пациентов с РД и оценки результатов лечения в отдаленный период.
Авторы заявляют об отсутствии конфликта интересов.
e-mail: [email protected]
e-mail: [email protected]
Основы объективов#9: Объективы с большой апертурой
В этой статье:
Объективы с большой апертурой благодаря малому числу f не только позволяют добиться кремового эффекта размытия фона, но и обладают рядом других преимуществ. Читай дальше, чтобы узнать больше. (Сообщил Томоко Судзуки)
Характеристики объективов с большой диафрагмой
1. Большая максимальная диафрагма позволяет легко добиться кремового боке (размытия фона).
2. Они позволяют снимать с короткой выдержкой даже в условиях низкой освещенности, что предотвращает дрожание камеры.
Они позволяют снимать с короткой выдержкой даже в условиях низкой освещенности, что предотвращает дрожание камеры.
3. Чрезвычайно малая глубина резкости требует больше усилий, чтобы обеспечить четкую фокусировку.
4. Они обеспечивают более яркое и четкое изображение, если вы используете оптический видоискатель.
Объективы с большой апертурой также известны как объективы большого диаметра из-за относительно большого размера «отверстия», которое пропускает свет в линзы. Большее отверстие дает объективу большую максимальную апертуру (малое число f) , а также поэтому такие объективы также часто называют «светлыми» объективами . Как правило, они имеют максимальную диафрагму с числом f f/2,8 или меньше , хотя на зум-объективах с переменной апертурой эта максимальная диафрагма зависит от используемого фокусного расстояния. Чем больше максимальная диафрагма, тем легче получить заметный эффект размытия фона.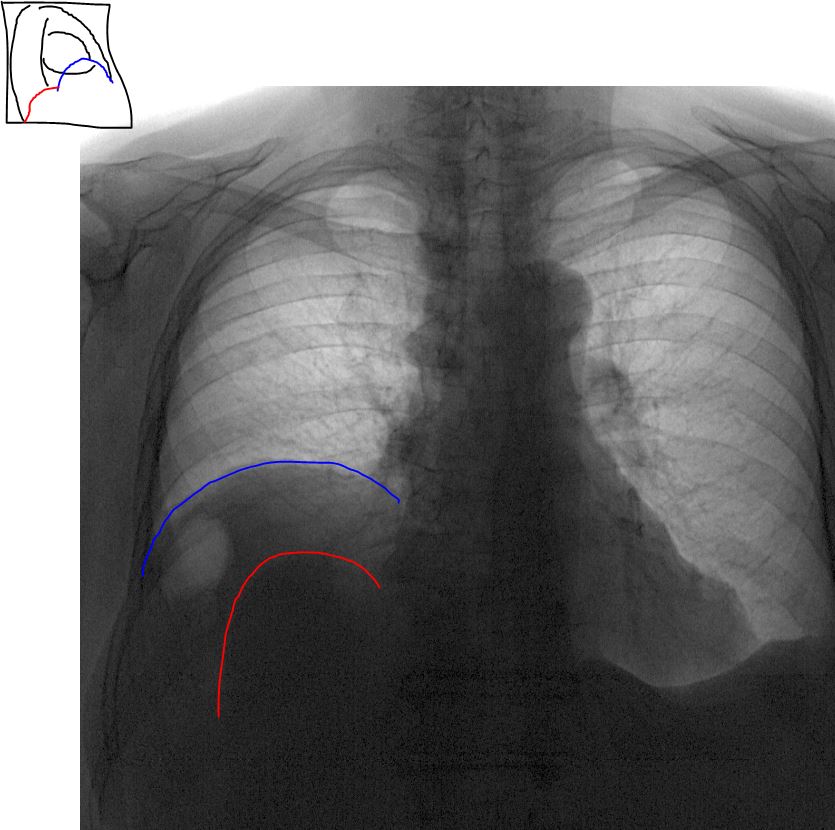
Большое количество света, которое может попасть в объектив и достичь датчика изображения из-за большой апертуры, означает, что можно поддерживать короткую скорость затвора даже в условиях низкой освещенности, например, при съемке в помещении, при ночью или при тусклом освещении. Это помогает предотвратить сотрясение камеры даже при съемке с рук .
Однако объективы с большой апертурой также имеют чрезвычайно малую глубину резкости, что может затруднить точную фокусировку . Для некоторых сцен может быть эффективнее снимать в режиме Live View, используя увеличенное изображение и ручную фокусировку (MF). (Читайте: Как точно сфокусироваться с помощью ручной фокусировки?)
На камерах с оптическим видоискателем, таких как EOS 77D и EOS 800D, объективы с большой апертурой обеспечивают дополнительное преимущество — они пропускают больше света в оптический видоискатель , что обеспечивает более четкое и яркое изображение. Это особенно полезно для фокусировки и компоновки кадров в условиях низкой освещенности .
Это особенно полезно для фокусировки и компоновки кадров в условиях низкой освещенности .
Основные типы светосильных объективов
IS объективы для полнокадровых камер
Нажмите здесь, чтобы получить более подробную информацию
Нажмите здесь, чтобы получить более подробную информацию
Щелкните здесь, чтобы получить более подробную информацию
Щелкните здесь для получения более подробной информации
Щелкните здесь, чтобы получить более подробную информацию
EF-S/EF-M объективы
Щелкните здесь для подробнее
 0 STM
0 STM Щелкните здесь для получения более подробной информации
Объективы Canon с большой диафрагмой могут можно разделить на три категории:
Объективы IS для полнокадровых камер имеют встроенную стабилизацию изображения (IS), что делает их еще более эффективными при съемке в условиях недостаточной освещенности, а также при съемке с рук.
Объективы без стабилизации изображения для полнокадровых камер более эффективны при съемке сцен с низким освещением по сравнению с «более темными» объективами с меньшей максимальной диафрагмой. 9№ 0003
Объективы EF-S/EF-M предназначены для использования с цифровыми зеркальными камерами с матрицей APS-C и беззеркальными камерами серии EOS M соответственно и способны создавать кремовый эффект боке.
Существуют объективы с большой апертурой, которые являются объективами с фиксированным фокусным расстоянием, и объективы с переменным фокусным расстоянием.
Что делает объектив «большой светосилой»?
В общем, объектив можно считать «объективом с большой апертурой», если его наименьшее число f (максимальная диафрагма) составляет f/2,8 или меньше. Использование этой максимальной диафрагмы позволяет добиться интенсивного эффекта расфокусировки (боке) и короткой выдержки в условиях слабого или темного освещения, а также получить другие преимущества.
Методы максимально эффективного использования объектива с большой апертурой
1. Используйте маленькое число f для создания красивых кругов боке ваш главный интерес. Меньшее число f дает большие круги боке.
f/1,8
EOS 6D/ EF50 мм f/1,8 STM/ FL: 50 мм/ Автоэкспозиция с приоритетом диафрагмы (f/1,8, 1/4 с, EV-0,3)/ ISO 100/ ББ: Дневной свет
f/5,6
EOS 6D/ EF50 мм f/1,8 STM/FL: 50 мм/Автоэкспозиция с приоритетом диафрагмы (f/5,6, 2,5 с, EV-0,3)/ ISO 100/ББ: дневной свет
АЭ режим для управления размером размытия фона
Если вы хотите использовать боке (размытие фона) в своей композиции, используйте режим автоэкспозиции с приоритетом диафрагмы и установите предпочитаемую настройку диафрагмы. Если вы используете режим программы AE, камера автоматически установит число f, которое не обязательно будет максимальной диафрагмой.
Если вы используете режим программы AE, камера автоматически установит число f, которое не обязательно будет максимальной диафрагмой.
Программа AE (f/3,5, 1/60 с)
EOS 5D Mark III/ EF50 мм f/1,4 USM / FL: 50 мм/ Программа AE (f/3,5, 1/60 с, EV+0,7)/ ISO 100 / WB: Дневной свет
AE с приоритетом диафрагмы (f/1,4, 1/250 с)
EOS 5D Mark III/ EF50mm f/1,4 USM/ FL: 50 мм/ AE с приоритетом диафрагмы (f/1,4, 1/250 с) , EV+0,7)/ ISO 100/ ББ: Дневной свет
Объективы с большой апертурой лучше всего подходят для таких сцен!
EOS 5D Mark III/ EF50 мм f/1,2L USM/ FL: 50 мм/ Автоэкспозиция с приоритетом диафрагмы (f/2, 1/50 с, EV+0,7)/ ISO 640/ ББ: Авто
Если вы хотите выделить основной объект
С объективом с большой апертурой вы можете создать сильное размытие фона, даже если главный объект находится на небольшом расстоянии от фона. Это отлично подходит, когда вы хотите выделить один конкретный объект на изображении с помощью нескольких элементов. Вы можете очень часто использовать эту технику при фотографировании еды, предметов вокруг вас или даже портретов!
Вы можете очень часто использовать эту технику при фотографировании еды, предметов вокруг вас или даже портретов!
EOS 5D Mark III/ EF85 мм f/1,2L II USM/ FL: 85 мм/ Автоэкспозиция с приоритетом диафрагмы (f/1,2, 1/100 с)/ ISO 500/ ББ: Авто
Если вы хотите снимать ночью с рук
Когда света очень мало, вам обычно нужно экспонировать изображения немного дольше, чтобы они не получились слишком темными. Это увеличивает вероятность сотрясения камеры, которое фотографы обычно пытаются предотвратить, используя штатив. Однако с объективом с большой апертурой и его большой максимальной апертурой в объектив и камеру может попасть больше света. Это позволяет снимать с рук даже ночью, не увеличивая чувствительность ISO для компенсации.
Получайте последние новости о фотографии, советы и рекомендации.
Присоединяйтесь к сообществу SNAPSHOT.
Зарегистрируйтесь сейчас!
Журнал для цифровых фотоаппаратов
Ежемесячный журнал, который считает, что удовольствие от фотографии будет тем больше, чем больше человек узнает о функциях камеры. Он предоставляет новости о новейших камерах и функциях, а также регулярно знакомит с различными методами фотосъемки.
Он предоставляет новости о новейших камерах и функциях, а также регулярно знакомит с различными методами фотосъемки.
Опубликовано Impress Corporation
Томоко Судзуки
После окончания колледжа Токийского политехнического университета Судзуки устроился на работу в рекламную фирму. Она также работала ассистентом фотографов, в том числе Кирито Янасэ, и специализируется на рекламных съемках одежды и косметических продуктов. Сейчас она работает студийным фотографом у производителя одежды.
Что такое диафрагма и глубина резкости в фотографии
ОСНОВНЫЕ ОБЪЕКТЫ ОБЪЕКТИВА
Диафрагма и экспозиция
Диафрагма объектива, также известная как «диафрагма» или «диафрагма», представляет собой хитроумный элемент механики, обеспечивающий переменную -отверстие на оптическом пути, которое можно использовать для контроля количества света, проходящего через линзу. Диафрагма и скорость затвора являются двумя основными средствами управления экспозицией: при заданной скорости затвора более тусклый свет потребует большей апертуры, чтобы позволить большему количеству света достичь плоскости датчика изображения, в то время как для более яркого света потребуется меньшая апертура для достижения оптимальной экспозиции. Кроме того, вы можете оставить те же настройки диафрагмы и изменить скорость затвора, чтобы добиться аналогичных результатов. Но размер отверстия, обеспечиваемого апертурой, также определяет, насколько «коллимирован» свет, проходящий через объектив, и это напрямую влияет на глубину резкости, поэтому для создания изображений вам нужно контролировать как диафрагму, так и скорость затвора. которые выглядят так, как вы хотите.
Диафрагма и скорость затвора являются двумя основными средствами управления экспозицией: при заданной скорости затвора более тусклый свет потребует большей апертуры, чтобы позволить большему количеству света достичь плоскости датчика изображения, в то время как для более яркого света потребуется меньшая апертура для достижения оптимальной экспозиции. Кроме того, вы можете оставить те же настройки диафрагмы и изменить скорость затвора, чтобы добиться аналогичных результатов. Но размер отверстия, обеспечиваемого апертурой, также определяет, насколько «коллимирован» свет, проходящий через объектив, и это напрямую влияет на глубину резкости, поэтому для создания изображений вам нужно контролировать как диафрагму, так и скорость затвора. которые выглядят так, как вы хотите.
Математика числа F
— Технический разговор —
Число f — это фокусное расстояние объектива, деленное на эффективный диаметр диафрагмы. Так, в случае объектива 35 мм F1.4 G, когда диафрагма установлена на максимальное значение F1. 4, эффективный диаметр диафрагмы будет 35 ÷ 1,4 = 25 мм. Обратите внимание, что при изменении фокусного расстояния объектива диаметр диафрагмы при заданном числе f также будет меняться. Например, для диафрагмы F1,4 в 300-мм телеобъективе потребуется эффективный диаметр апертуры 300 ÷ 1,4 ≈ 214 мм. В конечном итоге это будет огромный, громоздкий и очень дорогой объектив, поэтому вы не увидите слишком много длинных телеобъективов с очень большой максимальной диафрагмой. На самом деле фотографу не нужно знать, каков фактический диаметр диафрагмы, но полезно понять принцип.
4, эффективный диаметр диафрагмы будет 35 ÷ 1,4 = 25 мм. Обратите внимание, что при изменении фокусного расстояния объектива диаметр диафрагмы при заданном числе f также будет меняться. Например, для диафрагмы F1,4 в 300-мм телеобъективе потребуется эффективный диаметр апертуры 300 ÷ 1,4 ≈ 214 мм. В конечном итоге это будет огромный, громоздкий и очень дорогой объектив, поэтому вы не увидите слишком много длинных телеобъективов с очень большой максимальной диафрагмой. На самом деле фотографу не нужно знать, каков фактический диаметр диафрагмы, но полезно понять принцип.
«Числа F» или «ступени диафрагмы»
Все объективы имеют максимальную и минимальную диафрагму, выраженную в виде «чисел f», но именно максимальная диафрагма чаще всего указывается в спецификациях объективов. Возьмем, к примеру, Sony 35 мм F1.4 G. Это объектив 35 мм F1.4: 35 мм — фокусное расстояние (мы вернемся к этому позже) и F1.4 — максимальная диафрагма. Но что именно означает «F1.4»? Некоторые технические детали см.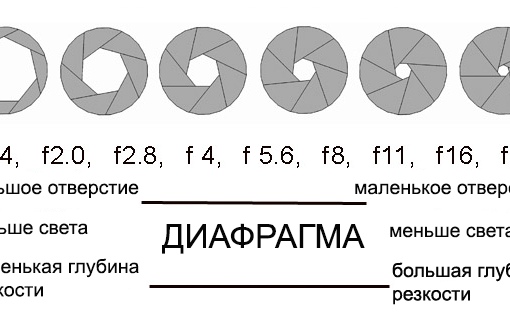 во вставке «Математика числа F», но для практического понимания достаточно знать, что меньшие числа f соответствуют большей апертуре, и что F1.4 — это примерно самая большая максимальная диафрагма, с которой вы, вероятно, столкнетесь. на универсальных объективах. Объективы с максимальной диафрагмой F1,4, F2 или F2,8 обычно считаются «светосильными» или «светосильными».
во вставке «Математика числа F», но для практического понимания достаточно знать, что меньшие числа f соответствуют большей апертуре, и что F1.4 — это примерно самая большая максимальная диафрагма, с которой вы, вероятно, столкнетесь. на универсальных объективах. Объективы с максимальной диафрагмой F1,4, F2 или F2,8 обычно считаются «светосильными» или «светосильными».
Стандартные числа f, которые вы будете использовать с объективами фотоаппаратов, от большей апертуры к меньшей: 1,4, 2, 2,8, 4, 5,6, 8, 11, 16, 22, а иногда и 32 (для вас, математиков, это все степени квадратного корня из 2). Это полные стопы, но вы также увидите дробные стопы, соответствующие половине или трети полных стопов. Увеличение размера диафрагмы на один полный стоп удваивает количество света, проходящего через объектив. Уменьшение размера апертуры на один стоп вдвое уменьшает количество света, достигающего сенсора.
Более короткое фокусное расстояние требует только умеренной эффективной диафрагмы для достаточной яркости.
Для более длинных фокусных расстояний требуется пропорционально большая эффективная диафрагма для того же «числа f» и яркости.
F-число = Фокусное расстояние ÷ Эффективная апертура
[1] Эффективная апертура (размер входного зрачка) [2] Диафрагма [3] Фокусное расстояние Примечание. Значения диафрагмы и фокусного расстояния на рисунке являются приблизительными.
Диафрагма и глубина резкости
«Глубина резкости» относится к диапазону расстояний от камеры, в пределах которого сфотографированные объекты будут казаться приемлемо резкими.
В крайних случаях малой глубины резкости глубина резкости может составлять всего несколько миллиметров. С другой стороны, некоторые пейзажные фотографии показывают очень большую глубину резкости, когда все находится в резком фокусе как перед камерой, так и за много километров. Управление глубиной резкости — один из самых полезных приемов для творческой фотографии.
По сути, чем больше диафрагма, тем меньше глубина резкости, поэтому, если вы хотите снять портрет с хорошо расфокусированным фоном, вам нужно широко открыть диафрагму. Но в игру вступают другие факторы. Объективы с большим фокусным расстоянием, как правило, способны создавать меньшую глубину резкости (отчасти потому, что, как мы узнали выше, апертура F1,4 в объективе 85 мм, например, намного больше, чем апертура F1,4 в широкоугольном объективе). -угол объектива 24 мм), а расстояние между объектами в снимаемой сцене также будет влиять на воспринимаемую глубину резкости.
Но в игру вступают другие факторы. Объективы с большим фокусным расстоянием, как правило, способны создавать меньшую глубину резкости (отчасти потому, что, как мы узнали выше, апертура F1,4 в объективе 85 мм, например, намного больше, чем апертура F1,4 в широкоугольном объективе). -угол объектива 24 мм), а расстояние между объектами в снимаемой сцене также будет влиять на воспринимаемую глубину резкости.
Диафрагма (слева направо): от открытой (большой) до закрытой (маленькой) Глубина резкости (слева направо): от мелкой до глубокой
Три клавиши для эффективной расфокусировки изображения с красиво расфокусированным фоном, чем просто выбрать яркий объектив и полностью открыть диафрагму. Это первый «ключ», но иногда одна только большая диафрагма не дает желаемых результатов. Второй ключ — это расстояние между вашим объектом и фоном. Если фон находится очень близко к вашему объекту, он может попасть в глубину резкости или быть настолько близким, что степень расфокусировки будет недостаточной.

 Врождённая релаксация диафрагмы нередко сочетается с другими пороками развития внутренних органов.
Врождённая релаксация диафрагмы нередко сочетается с другими пороками развития внутренних органов.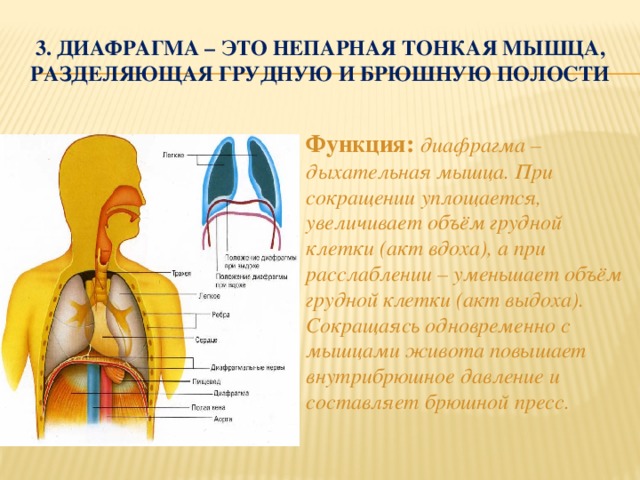
 Диафрагма поднимается во время вдоха и опускается на выдохе. Присутствует положительный симптом Гувера – подъём одной из рёберных дуг и смещение кнаружи при глубоком вдохе.
Диафрагма поднимается во время вдоха и опускается на выдохе. Присутствует положительный симптом Гувера – подъём одной из рёберных дуг и смещение кнаружи при глубоком вдохе.